こんにちは、yuです。
お年寄りが急な体調不良などで救急車を呼んだ時、救急隊から必ず聞かれることがあります。
「延命はどうしますか?」
うちの施設では入居時にいざという時の意向は聞いていますが、入居してしばらくすると古い情報になるため、このような時にも改めて家族に電話で確認します。
その時たまにあるのが
家族「延命治療って何ですか?」
介護士「え〜と、え〜と…汗」
家族も介護士も延命治療(延命措置とも言う)について知識がないというパターン。その場の勢いで返答して、後から「こんなはずじゃなかった」と後悔しないためにも、普段からいざという時の心構えをしておく事が大切です。
今回は延命措置の種類や内容について、解説していきます。
[目次]
1 . なぜ救急隊は延命措置について聞くのか
実際の場面になると、けっこうな勢いで聞かれるので、家族も介護士もプレッシャーに感じると思います。
しかし救急隊の立場としては、これを聞かないことには身動きが取れませんから、必ず答える必要があります。
救急隊が、延命措置の意向について聞く理由は2つです。
① それによって搬送先が変わるから
延命措置にも様々な種類があります。その治療内容によって対応が出来る治療機関と、出来ない治療機関があります。
救急隊は、その治療内容に応じて搬送先を探してくれます。
② 病院に到着後、医師に引き継ぎを行うから
救急隊は病院に到着すると、患者の情報や治療に関する意向を医師に伝えます。
中途半端な情報では医師も対応が出来ませんから、可能な限り具体的な情報を求めてきます。
このような理由から、治療を受ける本人、その家族、介護施設の職員も、延命措置に関する知識や意向を知っておくことは必須であると言えます。
2 . 言葉の定義
まず「延命治療」という言葉の定義についてです。
明確な定義はないのですが、コトバンクで以下のような引用があります。
だいたいこのような認識で大丈夫だと思います。
延命治療 一般に、回復の見込みがなく、死期が迫っている終末期の患者への生命維持のための医療行為をいう。 人工呼吸器の装着、心臓マッサージや昇圧剤投与による心肺機能の維持、水分や栄養の点滴などがある。 ただ、「終末期」の明確な定義はなく「いつまでが救命で、いつからが延命か」という線引きは難しい。
3 . 延命治療の種類
それでは本題、延命治療に関して解説していきます。
① 心肺蘇生
心臓や呼吸が止まった時に行う治療です。
一般的にもよく知られている、胸骨を圧迫して行う心臓マッサージ。
心房細動(心臓が細かく震えて血液を正常に送り出せない状態)に対して電気ショックを与えて改善しようとするAED。
参考▼www.med.or.jp
人口呼吸は、一般的な口から空気を送りこむものの他、気管内に管を入れ空気を送り込む方法(気管内挿管、人工呼吸器)もあります。
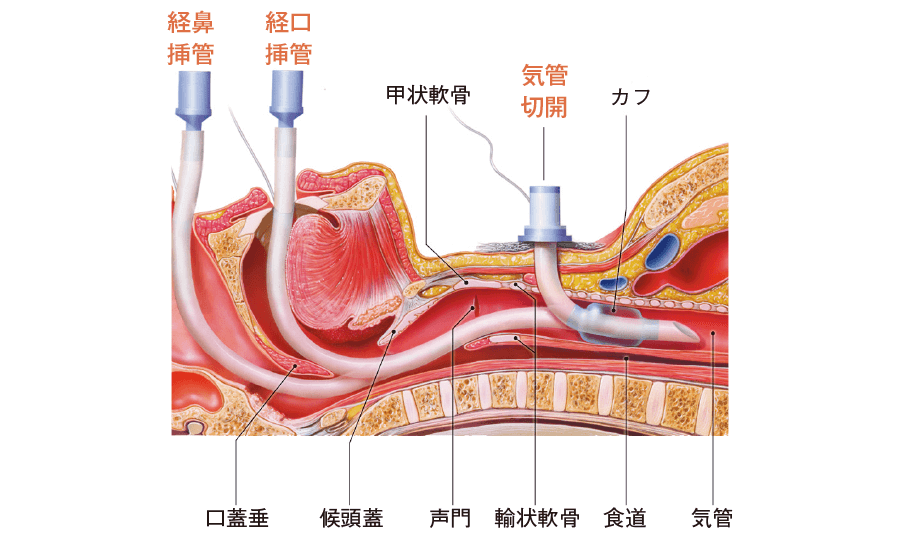
出典:気管チューブの挿入経路と適応は?|看護roo![カンゴルー]
事前に施設と看取りの意向を取り交わしていれば、そもそも救急車を呼ぶこともしない場合もあります。
まだそこまでの準備(心の準備、施設との準備)が出来ていない場合には救急車を呼びますが、「心臓マッサージや口からの人工呼吸までは望むが、気管内挿管までは望まない」という選択をされる方が多い印象です。
② 気管切開
痰が多く詰まって窒息しそうな時などに、喉元に穴をあけ気道を確保する方法です。

出典:気管切開 チューブの種類 | 看護に役立つ【ナースプレスbyナース専科】
③ 経菅栄養法
胃ろう、腸ろう、経鼻経管栄養がこれにあたります。
口からものを食べられなくなった時に、鼻や胃にチューブを通し栄養を注入する方法です。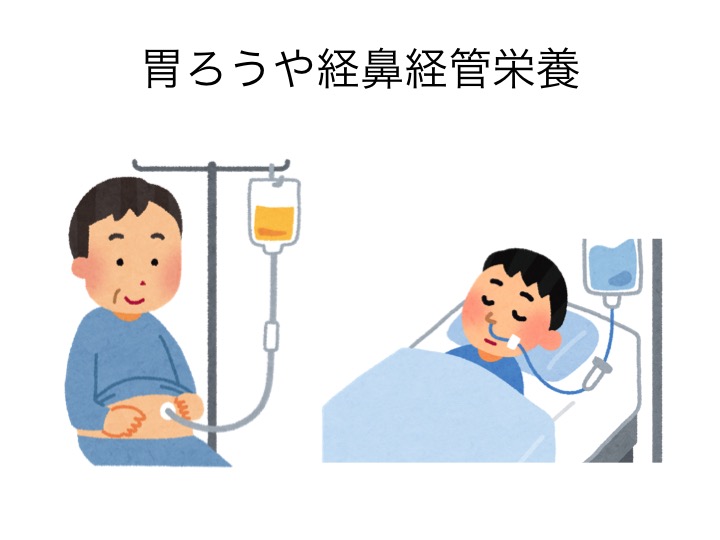
経鼻経管栄養の方は、見た目の通りチューブによる違和感不快感も大きいため、またすぐに経口摂取に戻れると判断出来る場合の、一時的な処置に留めておくのが良いと思います。
胃ろうについては、いよいよ死生観による判断になりますね。「口から食べられない=寿命」と考えるか否か。これだけでも語り出すと一つの記事になりますが、ここでは細かい話は割愛させて頂きます。
④ 静脈栄養法
消化管の働きが悪い場合、点滴で血液に直接栄養を流し込む方法です。
この静脈栄養法にも2種類があります。
1)中心静脈栄養
鎖骨下静脈から心臓近くまでカテーテルを留置し、高カロリー輸液などの栄養を投与する方法です。
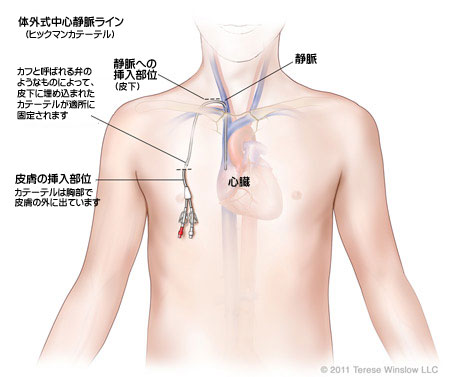
1000kcal/日ほどの栄養が取れますから、食べ物を食べなくてもある程度長期間、生命の維持が期待できます。
注意したいのが、認知症を患った高齢者の場合、違和感から管をいじったり抜こうとしたりして、治療に差し障りがあるとして身体拘束をされる事があるという事です。長い間ベッドに縛り付けらていると、関節の拘縮、認知症の進行、床ずれ(褥瘡)などの様々な合併症を起こすリスクが高くなります。
2)末梢静脈栄養
手足の静脈から点滴を行うものです。
この方法で大量かつ高カロリーな輸液を入れると痛みや炎症を伴うため、長期的かつ高濃度の栄養が必要な場合には中心静脈栄養法に切り替わります。
一時的な水分補給や栄養補給として、この末梢静脈栄養法が用いられます。これ自体では生命の維持には不十分です。
家族も介護士も、「せめて点滴くらいしてあげて!」と点滴信仰が強いのですが、これに対して面白い事を教えてくれる本がありました。
通常使う5%グルコース500ml点滴はたったの100キロカロリーです。ちなみに、缶ジュース1本は多少バラつきはありますが約90キロカロリー、軽くよそったご飯1膳(140g)は235キロカロリー、栗まんじゅう1個127キロカロリーです。
そのため、2時間かけて点滴1本をしても、体に入る栄養はきわめてわずかです。気休めに過ぎません。患者さんの手足を縛ってまで点滴をする必要があるどうかです。
⑤ その他
以上の4種類は、緊急時に選択を迫られそうな代表的な例です。
その他にも、心臓の調律を整えるためのペースメーカー、大量失血に対する輸血、腎機能の悪化に伴う人工透析なども延命治療に含まれます。
細かく言えば肺炎に対する抗生剤も延命に含む考えもあります。
4 . さいごに
今まで多くの家族に延命に関する意向を聞いてきましたが、ホント回答は様々でした。
全く何も望まない方、最後のギリギリまで悩む方、ありとあらゆる延命を望む方、自分の親の死など想像もしていなかった方…
延命治療について考えた時、とても大きなリスクが2つあります。
- 本人を長く苦しめてしまうリスク
寝たきりの状態で、ベッドに縛り付けられて、褥瘡などの新たな苦しみを発症して、果たしてそのような状態になってまで本人は生きる事を望んでいたのかと言う事です。「出来るだけの手を尽くす」が「出来るだけ長く苦しめる」事になってしまうリスクがあります。 - 一度延命治療を始めたら、簡単には中止できないリスク
医師は基本的に延命至上主義です。それが仕事ですから。一度延命治療を施した後それを止めるという事は、意図的に命を断つ行為として訴えられるのではないかいう懸念があります。また、家族であっても責任を持ってそのような選択を出来る人は少ないのではないでしょうか。
多くの場合、延命治療に関する選択は本人の意思を無視したところで行われています。
選択を迫られる時というのは、本人が病気や高齢などで意思表示ができない場合がほとんどだからです。
厚生労働省が2014年に発表したアンケート調査の結果「人生の最終段階における医療に関する意識調査」を見ると、望まないものとして中心静脈栄養(56.7%)、胃ろう(71.9%)、人工呼吸器(67.0%)、心配蘇生措置(68.8%)と、多くの人がそこまで延命治療を望んでいないことが分かります。
参考リンク▼www.mhlw.go.jp
しかしいざとなると、その場の雰囲気や「何もしない事への後ろめたさ」に流されてしまうことが多いのです。
介護に携わるご家族にお願いしたいは、「家族がどうしてあげたいか」ではなく「本人は何を望むか」を推し量ることです。また、お互いに元気なうちから、こうした終末期のあり方について、タブーにすることなく話し合っておくことが大切です。

